Leven voelen
Meer informatie
Leven voelen
Tijdens de zwangerschap kunnen vrouwen verschillende lichamelijke veranderingen en symptomen ervaren. Een spannende mijlpaal is het voelen van de eerste bewegingen van de baby, wat meestal tussen de 20 en 24 weken zwangerschap gebeurt. Aanvankelijk kunnen deze bewegingen twijfelachtig aanvoelen en worden vaak omschreven als een ‘plopje’, ‘blubje’ of ‘vlindertje’. Dit is een normaal verschijnsel dat deel uitmaakt van de ontwikkeling en veranderingen tijdens de zwangerschap.
Vanaf 28 weken moet je je baby dagelijks voelen bewegen. Het beweegpatroon van baby’s kan sterk variëren en als moeder ga je het unieke patroon van jouw kindje leren herkennen.
Voor 24 weken zwangerschap hebben nagenoeg alle zwangeren hun baby voor het eerst voelen bewegen. Vanaf 26 weken zwangerschap moet je je kindje dagelijks voelen bewegen. Het beweegpatroon van baby’s kan onderling heel verschillend zijn. Sommige baby’s bewegen rustig, anderen heftig en sommigen wisselen dit af.
Voel je de baby niet voldoende bewegen gedurende 6 uur (’s nachts mag er iets meer tijd tussen zitten), neem dan een warme douche en ga een uur op je linkerzij liggen. Probeer hierbij contact te maken met jullie kindje. Wanneer je na twee uur nog geen bewegingen hebt gevoeld of je twijfelt neem dan contact met ons op.
In de verschillende fasen van de zwangerschap kan een baby een verschillend beweegpatroon vertonen. Op het einde van de zwangerschap is de ruimte in de baarmoeder om flink te bewegen beperkt waardoor je meer schuivende bewegingen kunt voelen, dit is normaal.
Bel ons altijd bij twijfel of ongerustheid.
Heb je na de 26 weken twijfel over de bewegingen van je kind, neem dan een warme douche en ga een uur op je linkerzij liggen. Probeer hierbij contact te maken met jullie kindje. Wanneer je na twee uur nog geen bewegingen hebt gevoeld of je twijfelt neem dan contact met ons op.
Overtijd lopen
Meer informatie
Overtijd lopen
In de laatste weken van je zwangerschap is het belangrijk goed geïnformeerd te zijn over wat je kunt verwachten. De uitgerekende periode loopt van 37 tot 42 weken zwangerschap. Tegen de 41 weken zwangerschapsduur bespreken we de mogelijkheden voor die laatste week. De kans dat je spontaan gaat bevallen, is groot. Tussen 41 en 42 weken zou er een inwendig onderzoek gedaan kunnen worden om te beoordelen of het mogelijk is om te strippen. Dit is een procedure waarbij we de vliezen los woelen van de baarmoederwand. Dit kan de bevalling op gang brengen, maar het effect kan variëren. Het strippen kan meerdere keren worden herhaald in de hoop op een spontane bevalling voor 42 weken. Strippen verkleint de kans op overtijd lopen en mocht je er niet op bevallen, dan helpt het vaak in een gunstigere uitgangssituatie voor een inleiding. In overleg met jou regelen we ook een extra controle bij de gynaecoloog. Dit omvat een hartfilmpje (CTG), echo en inwendig onderzoek. Volgens protocol wordt bij 42 weken de zorg overgedragen aan de gynaecoloog. Dit doen wij natuurlijk altijd in overleg met jullie.
De uitgerekende periode loopt van 37 weken tot 42 weken zwangerschapsduur. Wanneer je bij een zwangerschapsduur van 41 weken en 5 dagen nog niet bevallen bent, dan maken we een afspraak bij de gynaecoloog voor je. Dit heet een serotiniteitscontrole. Serotiniteit is een andere benaming voor overtijd lopen. Deze controle vindt op de poli in het ziekenhuis plaats. Die controle bestaat uit een CTG (hartfilmpje) om de conditie van je baby te beoordelen. Met de echo kijken ze naar de moederkoek en de hoeveelheid vruchtwater. Soms wordt er ook een inwendig onderzoek gedaan om te beoordelen of de baarmoedermond al enigszins aan het verweken en verstrijken is. Wanneer er bij deze onderzoeken geen bijzonderheden zijn, dan mag je gewoon afwachten. Je bevalt dan nog steeds onder onze zorg. Bij 42 weken dragen wij de zorg over aan de gynaecoloog en die zal dan het verdere beleid met jullie bespreken. Bij de serotiniteitscontrole wordt hiervoor alvast een afspraak met je gemaakt . Ga je voor die tijd bevallen, dan bellen wij die afspraak voor je af.
In de periode van 41 weken tot 42 weken zwangerschapsduur kunnen we beoordelen of het mogelijk is om te strippen. Dit is een inwendig onderzoek, waarbij we voelen of er al wat ontsluiting is. Wanneer de baarmoedermond al wat zachter en weker aan het worden is en iets openstaat, dan kunnen we strippen. Bij het strippen gaan we met twee vingers in de baarmoedermond en maken we de vliezen los van de onderrand van de baarmoedermond. Hierdoor komen prostaglandines vrij. Dat is het hormoon dat de baring in gang kan zetten. Na het strippen kan het zijn dat er niets gebeurt, jouw lichaam en je baby zijn dan nog niet klaar voor de bevalling. Je kunt erop gaan rommelen en voorweeën krijgen die uiteindelijk toch weer afzakken. Ook kunnen de voorweeën doorzetten en overgaan in ontsluitingsweeën. Dan ga je bevallen. Dit inwendig onderzoek en indien mogelijk het strippen, kunnen we meerdere keren doen in de laatste week en vergroot de kans dat je voor 42 weken spontaan gaat bevallen. Mocht je er uiteindelijk toch niet op gaan bevallen, zorgt het vaak voor een gunstigere uitgangssituatie voor een inleiding.
Bloedverlies
Meer informatie
Bloedverlies
Tijdens de zwangerschap kan er sprake zijn van bloedverlies. In de eerste 16 weken van de zwangerschap komt bloedverlies bij één op de vijf vrouwen voor. Bij de helft van deze vrouwen houdt het bloedverlies na enkele dagen op en heeft het geen gevolgen voor de zwangerschap.
Bloedverlies zorgt bij iedere zwangere voor onrust, weet dat je ons altijd mag bellen op het spoednummer als je bloedverlies hebt tijdens de zwangerschap.
Het hebben van bloedverlies in de eerste 16 weken van de zwangerschap komt voor bij één op de vijf vrouwen. Bij de helft van deze vrouwen houdt het bloedverlies na enkele dagen op en heeft het geen gevolgen voor de zwangerschap. Bloedverlies kan veroorzaakt worden door de innesteling of omdat er een vaatje in de baarmoedermond gesprongen is. Soms kan de oorzaak voor het bloedverlies in de zwangerschap niet gevonden worden.
Bij de andere helft blijft het bloedverlies bestaan en kan er sprake zijn van een miskraam. Een miskraam gaat vaak gepaard met buikpijnklachten. Lees hier meer over een miskraam.
Ook in de tweede helft van de zwangerschap kan bloedverlies voorkomen. Het bloedverlies is vaak onschuldig, maar wij willen dit wel graag uitsluiten. Bij bloedverlies mag je ons altijd bellen op ons spoednummer.
Seksualiteit
Meer informatie
Seksualiteit
Seksualiteit en zwangerschap zijn onlosmakelijk met elkaar verbonden. Op seksueel gebied kan er veel veranderen tijdens en na de zwangerschap, zowel bij jou als bij je partner. De behoefte aan seks kan toenemen of juist afnemen. Je kunt elkaar meer of minder aantrekkelijk vinden. Ook kan de lichamelijke beleving van seksualiteit veranderen. Dit wordt veroorzaakt door lichamelijke veranderingen, veranderingen in jullie relatie en praktische veranderingen.
In de folder ‘Zwanger en vrijen’ kun je meer lezen over dit onderwerp.
De eerste drie maanden komt het vaak voor dat je minder zin hebt om te vrijen. Dit komt door de zwangerschapshormonen, vermoeidheid en soms misselijkheid. Je borsten groeien, wat een warm en erotisch gevoel kan geven. Soms is dit juist een vreemd, onaangenaam gevoel. Het kan zijn dat je makkelijker opgewonden raakt. Dit komt door de toegenomen doorbloeding van de geslachtsorganen. Bepaalde houdingen die voorheen prettig waren, kunnen nu ineens pijnlijk zijn. Je partner kan het soms ook spannend vinden om te vrijen. Sommige mannen zijn bang dat ze het kind kunnen beschadigen. Vrijen levert echter echt geen gevaar op. In sommige gevallen wordt vrijen tijdens de zwangerschap afgeraden, zie het kopje “wanneer niet vrijen?” voor meer informatie.
Maand 4, 5 en 6
Het tweede trimester voelen veel zwangeren zich beter dan de eerste drie maanden en komt de zin om te vrijen vaak weer terug. Door de zwangerchapshormonen kunnen de schaamlippen wat opzwellen en paarsig verkleuren, dit is een normaal verschijnsel. De geslachtsorganen blijven goed doorbloed. Hierdoor raak je vaak makkelijker opgewonden. Wanneer je een orgasme (klaarkomen) krijgt, trekt de baarmoeder samen. Het duurt nu langer voor de baarmoeder weer ontspant. Ook kan het pijnlijk zijn als je wel opgewonden raakt, maar geen orgasme krijgt. Je partner kan een dikke buik juist heel aantrekkelijk vinden of soms ook onaantrekkelijk vinden.
De laatste drie maanden van de zwangerschap is vrijen vaak lastig doordat je buik in de weg zit. De lepeltje-lepeltje houding kan uitkomst bieden. Veel zwangeren hebben nu lichamelijke klachten, zoals vermoeidheid, rugpijn of bekkenklachten. Hierdoor kan de zin in vrijen verminderen. Sommige hoogzwangeren worden duizelig wanneer ze langere tijd op hun rug liggen. Bij een orgasme (klaarkomen) trekt de baarmoeder samen en dit kan soms langdurig zijn. Dit voelt aan als een harde buik en kan onaangenaam zijn. Soms gaan de borsten lekken. Sommige mannen vinden vrijen nu eng en hebben het gevoel dat ze met de penis bij het kindje komen. Dit is niet het geval, vrijen kan geen kwaad, het kindje zit goed beschermd.
In principe zijn er rondom de zwangerschap geen beperkingen in hoe of hoe vaak jullie willen vrijen. Natuurlijk is het van belang dat je je er allebei prettig bij voelt. In de volgende situaties wordt vrijen afgeraden.
- Als er sprake is van een miskraam in gang. Je mag alleen vrijen met een condoom vanwege infectiegevaar.
- Wanneer de moederkoek voor de baarmoedermond ligt in combinatie met bloedverlies.
- Bij een dreigende vroeggeboorte.
- In het geval van gebroken vliezen.
Wanneer je in het verleden iets vervelends hebt meegemaakt op seksueel gebied, laat ons dit weten. Tijdens de zwangerschap, bevalling en kraamtijd komen wij dichtbij je en doen we lichamelijke onderzoeken. Wij voelen aan je buik naar de groei en de ligging van je kind. Ook kunnen er inwendige onderzoeken nodig zijn. Bespreek het ook met ons als je opziet tegen bepaalde onderzoeken, zoals bijvoorbeeld een inwendige echo. Wij kunnen dan met jou samen bespreken wat voor jou de prettigste manier van benaderen is. Zo kunnen wij onze zorg aanpassen aan wat jij nodig hebt.
Zwangerschapsklachten
Meer informatie
Zwangerschapsklachten
De meeste ongemakken en klachten in de zwangerschap komen voort uit het anders functioneren van je lichaam door de vele hormonen. Geen enkele zwangerschap is hetzelfde en daardoor kun je iedere zwangerschap anders ervaren en andere klachten hebben. Hieronder geven wij een overzicht van de meest voorkomende klachten met tips en adviezen.
In de eerste drie maanden, maar ook later in de zwangerschap kun je je (erg) moe voelen. Je hebt meer behoefte aan slaap. Geef daar aan toe. Die moeheid wordt veroorzaakt door de toename van progesteron. Heel soms kan moeheid veroorzaakt worden door bloedarmoede. Om die reden bepalen wij een aantal keer in de zwangerschap je ijzergehalte. Dit doen wij door middel van bloedonderzoek. Wanneer bloedarmoede de oorzaak is van de moeheid kunnen wij dit hiermee vaststellen.
Vanaf dat je zwanger bent, groeit je baarmoeder snel. Hierdoor kun je allerlei onschuldige klachten krijgen. Te denken valt aan stekende pijn, een zwaar gevoel in je onderbuik of een zeurend gevoel. De klachten zijn bovendien te verklaren door de snelle groei van de baarmoeder en het oprekken van de spieren en gewrichten. De baarmoeder hangt aan banden in de buikholte. Ook deze banden rekken op en door de groei komt er meer spanning op te staan. De klachten die dit veroorzaakt noemen we bandenpijn. Vooral bij vermoeidheid zijn de klachten erger.
Een warme douche of kruik op de buik kan helpen. Later in de zwangerschap kun je last krijgen van de lange banden aan de zijkant. Deze bandenpijn geeft vaak een scherpe, stekende pijn die langer kan duren. Hierbij kan ook een warme douche of warme kruik verlichting geven. Deze klachten zijn normaal en kunnen geen kwaad voor je kind of je zwangerschap.
In de eerst drie tot vier maanden kun je misselijk zijn en overgeven. Niet eten maakt de misselijkheid vaak erger. Beginnen met een licht ontbijt en het eten van meerdere kleine, lichte maaltijden verspreid over de dag kan de klachten verminderen. Kies voor de voeding die je goed verdraagt. Vaak zijn dit crackers, een appel of ander fruit of een bakje yoghurt. Soms is er sprake van extreme zwangerschapsmisselijkheid, ook wel hyperemesis gravidarum genoemd. Dit gaat gepaard met veel overgeven en kan je dagelijks functioneren beïnvloeden. Wanneer dit het geval is, neem dan contact op.
Tijdens en na de zwangerschap kun je stemmingswisselingen (prikkelbaarheid, somberheid, moeite met concentreren of juist overmatig blij zijn) ervaren. Het kan gaan om bijvoorbeeld zorgen over de balans tussen zwanger zijn en je werk of je relatie. Ook angst voor de bevalling of zorgen over de gezondheid van je baby kunnen een belasting vormen. Het is belangrijk dat je je vrij voelt deze zorgen openlijk te delen. Wanneer het nodig is, kunnen wij je doorverwijzen naar een gespecialiseerde zorgverlener.
Je kunt last krijgen van brandend maagzuur. Grote maaltijden, drukte en sommige voedingsmiddelen zoals koffie, sinaasappelsap, zoet, pittig en vet eten kunnen de klachten verergeren. Het is verstandig bij klachten deze producten te vermijden Het kan eveneens zinvol zijn je eetpatroon aan te passen en frequentere kleinere maaltijden gedurende de dag te nuttigen. Pas je dagritme aan. Wanneer je, ondanks alle aanpassingen veel last blijft houden van maagzuur, dan zijn er medicijnen die kunnen helpen zoals Antagel of Rennies.
Tijdens de zwangerschap kan het spijsverteringsstelsel onder invloed van de hormonen trager gaan werken. Hierdoor kan het zijn dat je minder vaak en soms ook hardere ontlasting hebt. Wanneer je ijzertabletten slikt, worden deze klachten vaak erger. Vezelrijke voeding (rauwkost, fruit en volkoren producten) eventueel met toevoeging van zemelen, bevorderen de stoelgang. Daarnaast is het van belang voldoende te drinken, gemiddeld twee liter per dag en voldoende te bewegen. Heb je echt last van obstipatie en helpen deze adviezen niet, neem dan contact op met je huisarts.
Aambeien zijn uitstulpingen rondom de anus en kunnen klachten als jeuk, pijn en bloedverlies veroorzaken. Persen bij de ontlasting kan de klachten verergeren. Probeer daarom harde ontlasting te voorkomen, zie bovenstaande voedingsadviezen. Bij ernstige pijnklachten kun je je huisarts raadplegen voor medicatie.
Tijdens de zwangerschap is het normaal dat je vaker moet plassen. Als je heel vaak aandrang hebt en steeds kleine beetjes plast of klachten hebt van vage buikpijn of bloed bij het plassen, kan het zijn dat je een blaasontsteking hebt. Tijdens de zwangerschap ben je hier gevoeliger voor. Pijn bij het plassen zelf is tijdens de zwangerschap vaak niet aanwezig.
Bij bovenstaande klachten kan het verstandig zijn urine te laten controleren door de huisarts om een blaasontsteking uit te sluiten. Wanneer er sprake is van een blaasontsteking krijg je antibiotica. Ter voorkoming van een blaasontsteking is het belangrijk na geslachtsgemeenschap te gaan plassen en de vagina van de buitenkant goed schoon te vegen. Drink voldoende op een dag, twee liter is echt aanbevolen. Heb je veelvuldig last van een blaasontsteking gebruik dan dagelijks vitamine C (citrusvruchten of een tablet vitamine C) of gebruik een kuur van puur en ongezoet cranberrysap of cranberrycapsules.
Vaginale afscheiding neemt vaak toe tijdens de zwangerschap. Dit komt door de betere doorbloeding en de hormonale veranderingen. Gebruik geen zeepemulsies of vaginale douches, dit verstoord de zuurgraad in de vagina. Was je schaamstreek gewoon met water. Indien de afscheiding gepaard gaat met klachten zoals jeuk, roodheid van de vagina en eventueel een abnormale geur of kleur van de afscheiding, kan er sprake zijn van een schimmelinfectie (candida). Je kunt niets doen om dit te voorkomen. Heb je genoemde klachten, dan kun je bij de drogist een kuur ter behandeling kopen. Een vaginale schimmelinfectie kan gewoon worden behandeld tijdens de zwangerschap.
Vanaf 18 weken zwangerschapsduur kun je af en toe een harde buik hebben. Bij een harde buik trekken de spieren van de baarmoeder samen. Harde buiken zijn normaal en komen vaak voor bij inspanning. Ze zijn niet pijnlijk (het is eerder een zwaar, oncomfortabel gevoel, alsof er een voetbal in je buik zit). Vaak verdwijnen ze weer wanneer je rustig op de bank gaat liggen en ontspant. Af en toe een harde buik kan geen kwaad en is niet vervelend voor je baby. Wanneer je regelmatig last hebt van (pijnlijke) harde buiken kan het een teken zijn van je lichaam dat je rustiger aan moet doen. Als de pijnlijke harde buiken aanhouden en met een grote regelmaat blijven komen en tijdens rust of na een warme douche niet overgaan, neem dan contact met ons op.
Door de zwangerschap worden de bekkengewrichten beweeglijker. Hierdoor kun je rugklachten krijgen of pijn in je bekken. Bewegen is goed en een goede houding kan klachten verminderen. Zorg dat je bij het bukken of tillen door je knieën buigt en geef de onderrug voldoende steun bij het zitten. Draai bij het opstaan uit bed eerst op je zij en duw jezelf dan omhoog. Als je veel hinder ondervindt van de klachten is het raadzaam contact op te nemen met een gespecialiseerde fysiotherapeut of oefentherapeut Cesar of Mensendieck. Deze therapeut zal houdingsadviezen geven en oefeningen meegeven om de spieren sterker te maken.
Tijdens de zwangerschap houdt je lichaam meer vocht vast. Hierdoor kun je dikke enkels en zware voeten krijgen. Bij warmte en weinig beweging kunnen de klachten verergeren. Voldoende beweging, genoeg drinken en het omhoog leggen van de benen kan helpen de klachten te verminderen.
Om spataderen te voorkomen is regelmatige lichaamsbeweging en niet te lang staan of zitten aan te bevelen. Ook het dragen van plat schoeisel verkleind de kans op spataderen. Indien je veel hinder ondervindt van de spataderen kan spatadertherapie of het dragen van elastische kousen verlichting geven.
Onder invloed van hormonen in combinatie met zon kunnen tijdens de zwangerschap bruine verkleuringen ontstaan in het gezicht, het zogenaamde zwangerschapsmasker. Advies is niet in de volle zon te gaan zitten en een zonnebrand met hoge beschermingsfactor te gebruiken. Ook kan er op je buik een donkere streep ontstaan, de linea alba. Na de zwangerschap verdwijnt deze vanzelf.
Regelzaken
Meer informatie
Regelzaken rond de zwangerschap
In de eerste helft van de zwangerschap is er een aantal zaken die je dient te regelen. Meld je aan bij een kraamzorgorganisatie aangesloten bij ons regionale samenwerkingsverband. Laat je huisarts weten dat je zwanger bent. Licht daarnaast je zorgverzekeraar in en controleer je verzekeringsvoorwaarden. Bekijk verder of je een kraampakket via de verzekeraar toegestuurd krijgt of dat je dit pakket zelf dient te verzorgen.
Vraag zo snel mogelijk kraamzorg aan. De kraamverzorgende assisteert ons bij een thuisbevalling en zorgt na de bevalling voor jou en je kind. Zij verricht de nodige medische controles bij jou en je kind in de eerste week na de geboorte en ondersteunt jou in je herstel. Daarnaast helpt ze jou bij de (borst)voeding en in de zorg voor je kind. Laat je verzekeraar weten bij welk kraambureau je de kraamzorg wil regelen. Er zijn diverse aanbieders van kraamzorg in onze regio. Wij hebben een goede samenwerking met Naviva kraamzorg, Betuwe Gelderse Vallei, Kraamzus, RST en het Kraamcentrum. Wanneer je in het ziekenhuis wil bevallen kan een kraamverzorgende van één van deze organisaties ons ook ondersteunen bij jouw bevalling. Zij hebben een contract met het ziekenhuis Gelderse Vallei.
Wanneer jullie getrouwd zijn of een geregistreerd partnerschap hebben dan wordt je als partner automatisch ook juridische ouder van jullie kind. In andere gevallen kan dit geregeld worden door het kind te erkennen en gezamenlijk gezag aan te vragen. Ook duomoeders kunnen het kind erkennen en ouderlijk gezag regelen.
Het erkennen en aanvragen van ouderlijk gezag kun je tijdens de zwangerschap via de Gemeente doen. Wij raden aan dit voor 24 weken zwangerschapsduur geregeld te hebben. Op de website van Gemeente Ede vind je hier meer informatie over. https://www.ede.nl/aanvragen-en-regelen/kind-erkennen
Voeding en leefstijl
Meer informatie
Voeding en leefstijl
Tijdens de zwangerschap is een gezonde leefstijl essentieel voor zowel jou als je kind. Een gevarieerd en gebalanceerd voedingspatroon draagt bij aan de gezondheid van jouzelf en van je kind. Je hoeft niet voor twee te eten, maar “lijnen” tijdens de zwangerschap is ook niet verstandig. Zorg voor voldoende verse groenten en fruit op een dag. Kies bij voorkeur voor volle granen zoals volkorenbrood en zilvervliesrijst. Wees matig met de inname van snelle suikers en verzadigde vetten. Het is aanbevolen dagelijks 1,5 tot 2 liter vocht binnen te krijgen, bij voorkeur in de vorm van water en/of kruidenthee. Voor meer informatie over een gezond voedingspatroon kun je op de website van het voedingscentrum kijken. https://www.voedingscentrum.nl/nl/zwanger-en-kind/zwanger.aspx
Verdeel je maaltijden over vijf of zes kleinere porties per dag om klachten te voorkomen. Spoel na elke maaltijd je mond met water en poets regelmatig je tanden. Kies voor verse producten en bereid zoveel mogelijk maaltijden zelf tijdens de zwangerschap. Hygiëne in de keuken is belangrijk, en was altijd je handen voordat je gaat eten. Er zijn enkele voedingsrichtlijnen waar je op moet letten om schadelijke gevolgen voor jou en je kind te voorkomen.
Daarnaast is het vermijden van roken, alcohol en drugs cruciaal. Gebruik hiervan is niet alleen schadelijk voor je eigen gezondheid, maar ook voor de gezondheid van je kindje. Het wordt dan ook afgeraden tijdens de zwangerschap te roken en alcohol of drugs te gebruiken. Kijk voor meer informatie in de tabjes hiernaast.
Een eerste infectie met toxoplasmose tijdens de zwangerschap kan tot ernstige afwijkingen bij het kind leiden. Om besmetting met toxoplasmose te voorkomen, wordt het volgende geadviseerd:
- Eet geen rauw vlees, dus geen carpaccio, ossenworst, filet americain of salami. Raadpleeg de Zwangerhap app van het voedingscentrum welke vleeswaren veilig zijn om te eten tijdens de zwangerschap.
- Vlees altijd goed doorbakken of diepvriezen < -18°C.
- Snijplanken en messen goed schoonmaken
vermijden van contact met kattenontlasting, dus geen kattenbak verschonen en in de tuin werken met handschoenen aan. - Groente en fruit goed wassen.
Een infectie met listeria tijdens de zwangerschap is zeldzaam, maar heeft ernstige gevolgen voor het kind. Een besmetting verloopt meestal via voedsel. De listeria-bacterie wordt bij verhitting gedood. Om een listeria besmetting te voorkomen, wordt het volgende geadviseerd:
- drink geen melk direct van de koe, alleen gepasteuriseerde melk
- eet geen rauwmelkse zachte of harde kazen, zoals camembert of brie. Het overgrote deel van de kazen in de supermarkt is gepasteuriseerd en mag je gewoon eten tijdens de zwangerschap. Wanneer er “au lait cru” of rauwmelks op de verpakking staat, betekent dit dat de kaas van rauwe melk is gemaakt en mag je deze niet hebben
- neem geen vacuüm voorverpakte vis, die je onbereid uit de verpakking eet, zoals gerookte zalm of forelfilet
- eet geen producten die over datum zijn of lang (>12 uur) na bereiding pas gegeten worden.
In sommige vissen en in schaal en schelpdieren zitten verhoogde gehaltes schadelijke stoffen, zoals kwik, dioxine en Pfas. Om deze reden wordt afgeraden om onder andere tonijn, zeebaars, zwaardvis en garnalen te eten tijdens de zwangerschap. Voor sommige vissen geldt het advies deze in beperkte mate te nemen. In Zwangerhap App van het voedingscentrum, kun je makkelijk opzoeken welke vissen je wel, niet of beperkt kunt eten tijdens de zwangerschap.
Hoge doseringen vitamine A uit leverproducten kunnen schadelijk zijn voor je kind. Eet daarom geen gebakken lever tijdens de zwangerschap. Wees heel matig met leverproducten, zoals leverworst, leverpastei, smeerworst of paté. Let ook op met producten waar kunstmatig extra vitamines zijn toegevoegd, zoals bepaalde frisdranken en sapjes. Vitamine A uit bijvoorbeeld worteltjes is juist goed tijdens de zwangerschap. Dat is namelijk een andere vorm van vitamine A, de zogenaamde bètacaroteen.
Uit wetenschappelijk onderzoek is gebleken dat te veel cafeïne tijdens de zwangerschap ook schadelijk kan zijn voor het kind. Beperk daarom de inname hiervan. Cafeïne zit in koffie, cola, thee (ook in groene thee) en in hoge doseringen in energiedranken.
Geadviseerd wordt per dag minstens 30 minuten te bewegen. Dit kan in de vorm van sporten, maar ook een stukje wandelen, fietsen of stofzuigen tellen hierin mee. Voldoende bewegen houdt je eigen conditie op peil. Dit komt jouw gezondheid en die van je kind ten goede. Je mag dan ook gewoon blijven sporten tijdens de zwangerschap. Je voelt zelf wel aan als je iets moet aanpassen of even een versnelling langzamer dient te nemen. Het is bewezen dat vrouwen die voldoende lichaamsbeweging hebben tijdens de zwangerschap een betere uitgangspositie hebben voor hun bevalling en daarna ook beter herstellen en sneller hun conditie weer op peil hebben. Sporten waarbij een grote kans op vallen of weefselbeschadigingen bestaat, worden tijdens de zwangerschap afgeraden. Diepzeeduiken tijdens de zwangerschap wordt ook ontraden.
Er zijn tijdens de zwangerschap verschillende mogelijkheden om onder begeleiding te bewegen. Zie hiervoor het kopje zwangerschapscursussen.
Roken tijdens de zwangerschap brengt grote risico’s voor je baby met zich mee. Zelfs meeroken in een omgeving waarin wordt gerookt, is schadelijk. Tabaksrook bevat veel schadelijke stoffen zoals koolmonoxide en nicotine, die via je longen naar je bloed gaan. Dit belemmert de doorstroming van zuurstof en voedingsstoffen naar je baby, waardoor het kan achterblijven in groei en energie. Ook vergroot roken de kans op vroeggeboorte en aangeboren afwijkingen, zoals een hazenlip of oogafwijkingen.
Roken tijdens de zwangerschap kan ook op lange termijn schade veroorzaken aan de ontwikkeling van longen, hersenen en andere organen van je kind. Het verhoogt het risico op luchtweginfecties en levensbedreigende complicaties, zoals het loslaten van de moederkoek en wiegendood.
De zwangerschap is het moment om te stoppen met roken. Stoppen kan stressvol zijn, maar het is de moeite waard. De schadelijke stoffen verdwijnen snel uit je lichaam en stoppen is meteen gezond voor je baby. Als stoppen moeilijk is, zijn er ondersteuningsmogelijkheden beschikbaar via je huisarts of online bronnen zoals rokeninfo.nl en de Roken Infolijn. Laat het ons weten als je hulp nodig hebt, want blijven roken is slechter voor je baby en kan verdere actie vereisen.
Het gebruik van drugs tijdens de zwangerschap kan schade aan je kind veroorzaken en wordt dan ook ten zeerste afgeraden. Drugs komen in het bloed van je kind terecht. De risico’s hiervan verschillen. Elke moeder en elk kind reageert weer anders op de drugs. Ook hangen de risico’s af van het middel en van de fase van de zwangerschap. Het roken van hasj en wiet kan bijvoorbeeld een groeiachterstand en concentratieproblemen bij het kind veroorzaken.
Speed en cocaïne kunnen ervoor zorgen dat de moederkoek tijdens de zwangerschap loslaat. Dit is voor zowel de zwangere als het kind een levensbedreigende complicatie. Het gebruik van drugs is nooit veilig. Bespreek altijd met ons als je drugs gebruikt of als je drugs gebruikt hebt. Het kan nodig zijn extra onderzoeken te verrichten. In het geval van harddrugsgebruik zal je kind na de geboorte moeten afkicken en hiervoor is een opname nodig. Meer informatie kun je vinden op www.trimbos.nl, www.drugsinfo.nl of bel (anoniem) met de drugsinfolijn op 0900-1995 (0,10 p/min.)
Op de website deverloskundige.nl kun je ook meer informatie lezen over roken, alcohol en drugs.
Ben je zwanger en gebruik je medicijnen overleg dan met je huisarts of apotheker of je deze medicijnen tijdens de zwangerschap kunt blijven gebruiken. Wellicht dat het nodig is andere medicijnen te krijgen of te stoppen met het gebruik van deze medicatie. Tijdens de zwangerschap mag je alleen zonder overleg paracetamol (zonder codeïne of coffeïne) beperkt gebruiken volgens de bijsluiter. Gebruik geen aspirine of ibuprofen.
Tijdens de zwangerschap heb je meer kans op het krijgen van tandvleesproblemen en gaatjes. Over het algemeen kun je die met extra aandacht voor de verzorging van je gebit voorkomen. Door de zwangerschap heb je meer kans op het krijgen van tandvleesontstekingen (gingivitis). De boosdoener is tandplak. Door een verhoogde hormoonspiegel kan je tandvlees overgevoelig reageren op tandplak. Hierdoor bloedt het sneller, zwelt het op en is het gevoeliger. Als je bovendien minder aandacht besteedt aan de gebitsverzorging en je door de zwangerschap meer snoept, neemt de kans op het krijgen van gaatjes toe.
Poets tweemaal per dag zorgvuldig je tanden. Houd ook de ruimten tussen de tanden en kiezen goed schoon met ragers, flossdraad of tandenstokers. Gebruik niet te vaak zoetigheid of dranken waar suiker in zit. Bezoek zo nodig een keer extra je tandarts of mondhygiënist tijdens de zwangerschap. Tijdens de zwangerschap kan de tandarts je ook gewoon een verdoving geven, dit is niet schadelijk. In principe maakt de tandarts geen röntgenfoto’s, alleen als het niet anders kan.
In de folder ‘Een gezond gebit tijdens de zwangerschap te lezen’ kun je aanvullende informatie lezen over gebitsverzorging tijdens je zwangerschap.
Tijdens de zwangerschap is vasten een extra zware opgaaf. Soms kan het nodig zijn om medische redenen het vasten een paar dagen of helemaal te staken, bijvoorbeeld wanneer je klachten krijgt. Je kunt altijd bij ons terecht voor advies waarbij wij zo veel mogelijk zullen proberen rekening te houden met je wensen. Wij respecteren jouw wens om samen met je familie en vrienden te vasten, echter soms kan het zijn dat wij je om medische redenen adviseren te stoppen met vasten tijdens de zwangerschap. Wij realiseren ons dat het inhalen van het vasten na de zwangerschap buiten de Ramadan ook lastig kan zijn.
Mogelijke klachten die je kan krijgen door het vasten:
- Hoofdpijn, doordat je overdag geen vocht of voedsel neemt, vooral tijdens de eerste dagen van het vasten.
- Misselijkheid.
- Duizeligheid en licht in het hoofd of flauwvallen. Dit kan komen doordat je bloeddruk daalt omdat je overdag niets drinkt. En omdat je overdag niet eet en ’s nachts juist wel schommelt je suikergehalte.
- Vermoeidheid doordat je laat opblijft en weer vroeg op staat om samen te eten en te bidden.
Laat ons weten als je meedoet met de Ramadan, dan kunnen we hier rekening mee houden in onze zorg. Als je het prettig vindt je afspraak juist in de ochtend of liever aan het eind van de middag te hebben, geef dat aan ons aan.
De ontwikkeling van een baby kan negatief beïnvloed worden door zogeheten hormoonverstorende stoffen. Er zijn steeds meer aanwijzingen dat deze chemicaliën het hormoonsysteem van je baby in de war kunnen brengen wat kan leiden tot gezondheidsschade en allergieën kan veroorzaken. Onderzoeken uit Denemarken tonen dit aan. In Denemarken worden alle zwangeren hierover voorgelicht. Wij vinden het van belang dat je op de hoogte bent van deze inzichten, ook al is er in Nederland nog geen richtlijn of beleid ten aanzien van voorlichting hierover.
Wil je meer informatie lezen over dit onderwerp dan kun je hier de vertaling van de Deense folder ‘Expecting a baby’ lezen met verdere uitleg en adviezen.
Prenatale onderzoeken
Meer informatie
Prenatale onderzoeken
Veel aanstaande ouders vragen zich af of hun baby gezond is. Gelukkig worden de meeste kinderen gezond geboren. Als zwangere in Nederland heb je de mogelijkheid tijdens de zwangerschap een aantal prenatale onderzoeken te laten verrichten. Dit noemen we prenatale screening. Het doel van prenatale screening is jou en je partner tijdig te informeren over de eventuele aanwezigheid van één of meer aandoeningen bij de baby. Je krijgt ook informatie over de keuze voor de verschillende handelingsopties. Het is niet verplicht informatie te ontvangen. Je hebt namelijk ook het recht om iets niet te willen weten.
Bij prenatale screening kijkt men of er een verhoogde kans bestaat op een bepaalde aandoening bij jullie baby. Wanneer een uitslag aangeeft dat er sprake is van een verhoogde kans op een aandoening bij de baby bestaat er de mogelijkheid voor diagnostisch vervolgonderzoek. Hiermee kun je meer zekerheid verkrijgen. Je kunt er zelf voor kiezen of je hier wel of geen gebruik van wilt maken. Het is geen verplichting.
Er zijn twee verschillende vormen van prenatale screening waarvoor je kunt kiezen:
- Screening op down-, edwards- en patausyndroom: de NIPT.
- Onderzoek naar lichamelijke afwijkingen: de 13 wekenecho en de 20 wekenecho.
De NIPT (Niet-Invasieve-Prenatale-Test) is een bloedtest. Hierbij wordt DNA in het bloed van jou als zwangere onderzocht op chromosoomafwijkingen. In jouw bloed bevinden zich namelijk stukjes DNA (erfelijk materiaal) afkomstig van de placenta. Bij de NIPT kijkt men naar aanwijzingen voor het syndroom van down-, edwards en patau. Ook kan het zijn dat er naast deze syndromen andere afwijkingen (nevenbevindingen) worden gevonden. De kans hier op is ongeveer 4:1000. Als zwangere heb je zelf de keuze aan te geven of je deze nevenbevindingen wel of niet wilt weten.
Als je kiest voor de NIPT kun je vanaf 10 weken zwangerschapsduur bloed prikken voor het onderzoek. De uitslag van de NIPT duurt ongeveer 10 werkdagen. Als de uitslag aangeeft dat er een verhoogde kans is op een kindje met syndroom van down, edwards of patau dan heb je de mogelijkheid om diagnostisch vervolgonderzoek te doen. Hiermee kun je meer zekerheid krijgen. Dit is een keuze en geen verplichting.
Kosten NIPT
Voor de NIPT betaal je geen kosten. Mocht er een afwijkende uitslag uit de NIPT komen, dan kun je kiezen voor diagnostisch vervolgonderzoek. De kosten hiervan betaalt je zorgverzekering. Deze zorg zit in het basispakket. Maar meestal betaal je eerst een bedrag van je eigen risico. We adviseren je dit altijd na te vragen bij je zorgverzekeraar.
Voor meer informatie over de NIPT kun je kijken op meerovernipt.nl of pns.nl/nipt.
De 13 wekenecho is een medische echo met als doel te onderzoeken of er mogelijk sprake is van (ernstige) aangeboren lichamelijke afwijkingen bij de baby. De echo kan verricht worden bij een zwangerschapsduur van 12+3 tot en met 14+3 weken. Wanneer je gebruikt maakt van zorg in Nederland zijn er geen kosten verbonden de 13 wekenecho.
De 13 wekenecho is een echo die dus vroeger in de zwangerschap plaats vindt dan de 20 wekenecho. De baby is kleiner en minder ver ontwikkeld. Sommige (ernstige) afwijkingen kunnen in deze vroege periode al gezien worden. Bij ongeveer vijf van de 100 zwangeren wordt er een afwijkende bevinding gevonden. Echter niet alle afwijkingen kunnen gezien worden. Dit betekent dat de baby wel een afwijking kan hebben bij een goede uitslag van de echo. Soms kan het ook zijn dat er een vermoeden op een afwijking bestaat, wat later niet zo blijkt te zijn. Dit kan onterecht onrust geven.
Als er een vermoeden bestaat op een afwijking bij de baby wordt de mogelijkheid van vervolgonderzoek aangeboden. Omdat de 13 wekenecho al vroeg in de zwangerschap gedaan wordt, geeft dit meer tijd om een keuze te maken voor wel of geen vervolgonderzoek en te bepalen wat er met een uitslag gedaan wordt. Vervolgonderzoek kan bestaan uit bloedonderzoek, een vlokkentest of een vruchtwaterpunctie.
Voor meer informatie over de 13 wekenecho kun je hier kijken.
De 20 wekenecho wordt ook wel structureel echoscopisch onderzoek genoemd. Het doel van deze echo is onderzoek naar de aanwezigheid van lichamelijke afwijkingen bij de baby. Een lichamelijke afwijking betekent dat een deel van het lichaam van de baby er anders uitziet dan normaal. Voorbeelden van lichamelijke afwijkingen zijn een open rug, een open schedel, waterhoofd, hartafwijkingen, gat in het middenrif, gat in de buikwand, afwijking van de nieren of een afwijking van de botten. Daarnaast kijkt de echoscopist naar de groei van je kindje, de ligging van de placenta en de hoeveelheid vruchtwater. De 20 wekenecho valt binnen de basisverzekering en wordt vergoed door je zorgverzekering.
Als er bij de 20 wekenecho een afwijkende bevinding te zien is, zijn de gevolgen voor het kind niet altijd duidelijk. De mogelijkheid tot vervolgonderzoek wordt met jullie besproken. Meestal bestaat dat eerst uit een uitgebreid echoscopisch onderzoek in het ziekenhuis. Soms kan het zijn dat de mogelijkheid voor ander (aanvullend) diagnostisch onderzoek wordt besproken, zoals een vruchtwaterpunctie of bloedonderzoek.
Wanneer er geen bijzonderheden te zien zijn bij de 20 wekenecho geeft dit geen garantie voor een gezond kind. Niet alle afwijkingen en aandoeningen kunnen namelijk op een echo worden gezien.
Wil je meer informatie over de 20 wekenecho klik dan hier.
Wanneer je gebruik wilt maken van de 13 wekenecho kun je hier alleen aan deelnemen als je ook deelneemt aan de IMITAS-studie.
Wanneer jullie behoefte aan meer informatie over de mogelijkheden op het gebied van prenatale screeningsonderzoeken voor het down-, edward- en patausyndroom of de 13- of 20-wekenecho maken wij graag een afspraak met je om dit te bespreken. Ook als jullie graag ondersteuning willen bij het maken van de keuze om wel of geen screeningsonderzoek te laten verrichten kun je hiervoor bij ons terecht. We nemen graag de tijd voor je. Tevens kun je via de website pns.nl meer informatie vinden over de screeningsonderzoeken. Hier is onder andere een digitale keuzehulp te vinden die jullie kan helpen de mogelijkheden, keuzes en bezwaren af te wegen. Daarnaast staan hier ervaringsverhalen beschreven.
Bloedonderzoek
Onze adviezen
Bloedonderzoek
Tijdens je eerste afspraak krijg je van ons digitaal een verwijzing voor bloedonderzoek. Dit onderzoek kun je laten doen bij het laboratorium van ziekenhuis Gelderse Vallei. Als je bloed laat prikken bij ziekenhuis Gelderse Vallei moet je hiervoor een afspraak maken. Je hoeft niet nuchter te zijn voor dit bloedonderzoek.
We onderzoeken bij iedere zwangere het bloed op een aantal zaken:
- Wat is je bloedgroep (A, B, AB of O)
- Ben je rhesus D-negatief of rhesus-c negatief?
- Bevat je bloed antistoffen tegen bloedgroepen die je zelf niet hebt?
- Ben je besmet met één van de infectieziekten syfilis (lues), hepatitis B of hiv?
- Wat is je ijzergehalte (Hb)?
- Wat is je suikergehalte niet nuchter (glucose)?
- Ben je beschermd tegen de rode hond (rubella)? Mocht je niet gevaccineerd zijn.
- Ben je beschermd tegen de vijfde ziekte (parvovirus) en de waterpokken (varicella)? Dit wordt alleen bepaald indien je op een kinderdagverblijf of een basisschool werkt.
- Eventueel adviseren wij nog aanvullende bepalingen te laten doen naar aanleiding van de bevindingen bij de intake.
Voor de zwangerschap bepalen wij eventuele besmetting met syfilis (lues), hepatitis B (een leverziekte) of hiv (het virus dat aids veroorzaakt). Er zijn natuurlijk tientallen infectieziekten, maar met deze drie moeten en kunnen wij ook iets tijdens de zwangerschap. Besmetting met andere infectieziekten worden alleen op indicatie bepaald. In de folder ‘Veilig in verwachting’, ‘Infecties voorkomen’ en ‘Ik ben zwanger’ kun je meer tips lezen hoe je infectieziektes kunt voorkomen.
Tijdens de zwangerschap en bevalling kunnen er rode bloedcellen van je kind in je eigen bloed terechtkomen. Als je kind een andere bloedgroep heeft dan jij, kan je lichaam antistoffen maken tegen het bloed van je kind. Het laboratorium onderzoekt of je zulke antistoffen hebt. Dat is belangrijk om te weten, omdat sommige antistoffen tijdens de zwangerschap het bloed van je kind kunnen afbreken. Je kind krijgt dan bloedarmoede. Bij een volgende zwangerschap kunnen deze antistoffen weer opspelen. Als er antistoffen worden gevonden, is er soms verder onderzoek nodig. Wij zullen je daarover dan meer vertellen.
Syfilis (ook wel “lues” genoemd) is een seksueel overdraagbare aandoening (soa). Om besmetting van de baby te voorkomen, is het belangrijk dat de ziekte zo vroeg mogelijk in de zwangerschap wordt opgespoord. Blijkt uit het bloedonderzoek dat je syfilis hebt? Dan word je verwezen naar een gynaecoloog en krijg je antibiotica.
Hepatitis B is een infectieziekte van de lever. De ziekte wordt veroorzaakt door het hepatitis B-virus. Soms hebben mensen geen klachten en weten zij niet dat zij met het virus besmet zijn. Het bloedonderzoek laat zien of je het hepatitis B-virus bij je draagt. Het virus is tijdens de zwangerschap niet schadelijk voor de gezondheid van je kind. Maar tijdens de geboorte kan een baby alsnog een infectie met het virus oplopen. Blijkt uit het bloedonderzoek dat je het hepatitis B-virus bij je draagt? Dan krijgt je baby kort na de geboorte een injectie met antistoffen. Deze antistoffen beschermen je kind tegen het virus. Daarnaast is het belangrijk dat je kind zelf afweer opbouwt tegen het hepatitis B-virus. Daarom krijgt je kind enkele vaccinaties: de eerste kort na de geboorte, daarna op de leeftijd van 2, 3, 4 en 11 maanden.
Hiv is het virus dat de ziekte aids veroorzaakt. Dankzij nieuwe virusremmers is HIV tegenwoordig een chronische ziekte. Je kunt besmet raken met hiv als je onveilig vrijt met iemand die is besmet of als je in aanraking komt met besmet bloed. Als uit het bloedonderzoek blijkt dat je besmet bent met hiv verwijzen we je door naar een gespecialiseerd hiv-centrum. Je kunt het virus tijdens de zwangerschap of bevalling via je bloed aan je baby overdragen, of daarna via de borstvoeding. De kans op besmetting kan zeer sterk worden verminderd door virusremmers te gebruiken tijdens de zwangerschap. Kijk voor meer informatie op www.soaaids.nl of www.hivnet.org.
Er zijn twee groepen vrouwen die een iets grotere kans lopen om antistoffen tegen bloedgroepen te maken. Dat zijn vrouwen die Rhesus D-negatief zijn en vrouwen die Rhesus c-negatief zijn. Zij hebben tijdens de zwangerschap extra aandacht nodig. Het laboratorium bepaalt daarom tijdens het bloedonderzoek ook of je Rhesus D-negatief of Rhesus c-negatief bent.
Als je Rhesus D-negatief bent, wordt je bloed in week 27 van de zwangerschap nog een keer onderzocht op antistoffen. Het laboratorium bepaalt in je bloed dit keer ook of je kind Rhesus D-negatief of Rhesus D–positief is.
Dan bestaat de kans dat je lichaam antistoffen gaat maken tegen het bloed van je kind. Om dit te voorkomen, krijg je in week 30 van de zwangerschap een injectie. Je baby merkt niets van deze injectie en loopt geen enkel risico. Na de bevalling krijg je nogmaals een injectie. Soms doen zich bijzondere situaties voor waarbij een extra injectie nodig is. Dat zullen wij je dan vertellen.
Dan maakt je lichaam geen antistoffen aan tegen het bloed van je kind omdat jullie allebei Rhesus D-negatief zijn. Je hebt geen injectie nodig.
Als je Rhesus c-negatief bent, kan je lichaam ook antistoffen maken tegen het bloed van je kind. Er bestaat geen injectie om dit te voorkomen. Daarom onderzoekt het laboratorium in week 27 van de zwangerschap of je lichaam antistoffen aanmaakt. Zo ja, dan zullen wij of de gynaecoloog je tijdens de zwangerschap extra controleren. Die extra controles zijn nodig om te ontdekken of de gezondheid van je kind in gevaar komt.
Klik hier om de folder ‘Rhesusbloedgroep tijdens de zwangerschap’ van het RIVM te lezen voor meer informatie.
Echoscopie
Meer informatie
Echoscopie in eigen praktijk
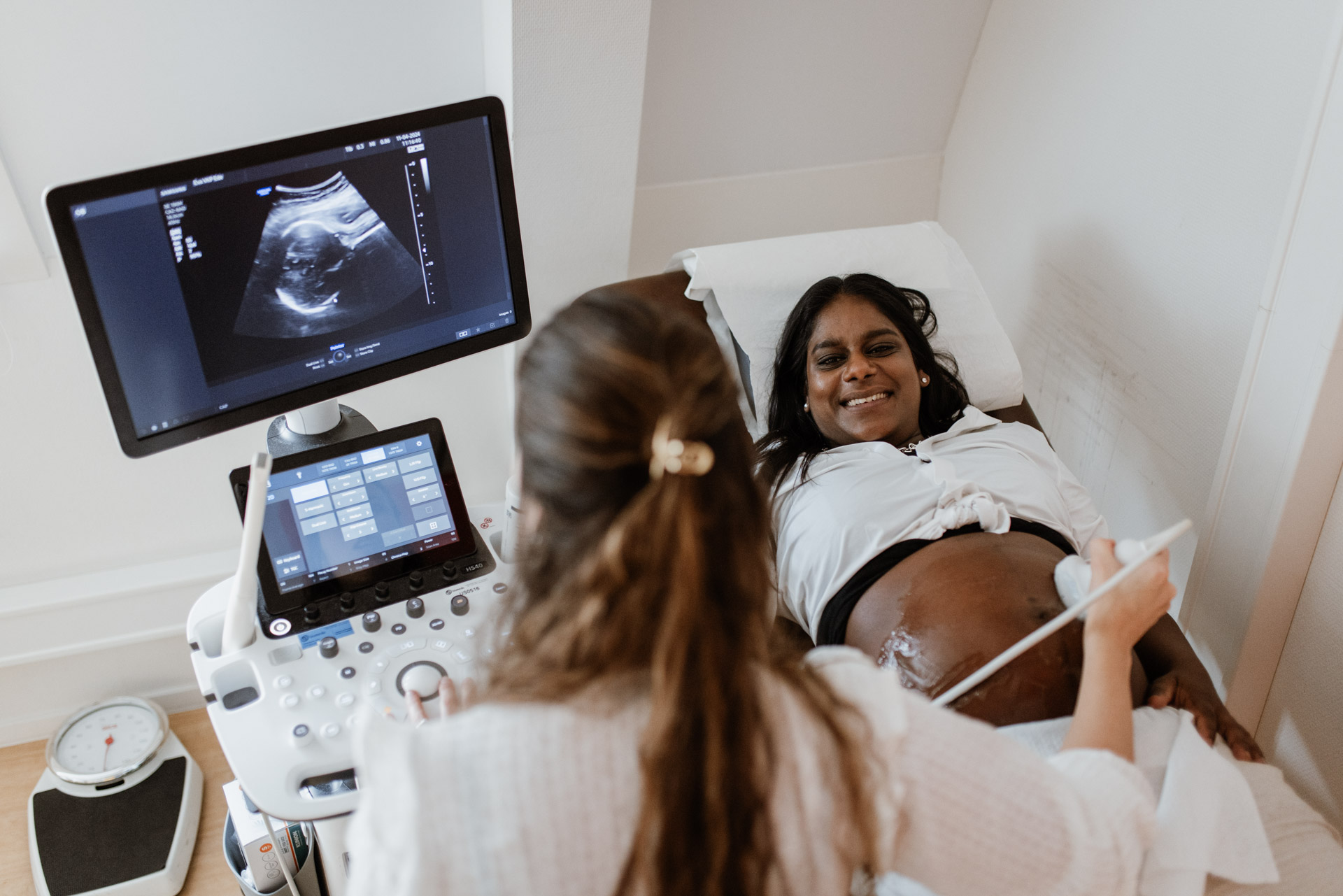
Echoscopie is een techniek waarbij door middel van ultrageluid structuren, weefsel en organen in het lichaam in beeld wordt gebracht. Ultrageluid bestaat uit hoogfrequente geluidsgolven die een transducer uitzendt. Het menselijk oor kan deze geluidsgolven niet horen. De inwendige organen, weefsels en structuren kaatsen deze geluidsgolven terug en zo worden deze zichtbaar op het scherm. Er zijn twee soorten transducers. De ene transducer maakt de afbeelding via de buikwand (abdominaal). We noemen dit uitwendige echoscopie. De andere transducer, die dun en langwerpig is, maakt de afbeeldingen via de vagina. Dit noemen we een inwendige echo.
Tijdens de zwangerschap maken wij in principe twee tot drie echo’s in de praktijk. Als het medisch gezien noodzakelijk is, maken we op indicatie extra echo’s. De eerst mogelijke echo is de vitaliteitsecho. De tweede echo is de termijnecho. De derde echo is de liggingsecho die we rond 35 weken maken. Daarnaast is er de mogelijkheid te kiezen voor een vroege screeningsecho, de 13-weken echo. Rond 20 weken zwangerschapsduur kun je nogmaals een screeningsecho laten verrichten, de 20-weken echo. De screeningsecho’s worden uitgevoerd in FARA, ons prenatale screeningscentrum.
Tarieven
Alle echo’s die op medische indicatie worden verricht, vallen onder de basisverzekering. De kosten hiervan worden vergoed door je zorgverzekeraar.
In de verloskunde wordt al lange tijd echoscopisch onderzoek toegepast. Tot op heden zijn er geen overtuigende nadelige gevolgen of schadelijke effecten bij de mens vastgesteld, maar dit sluit effecten op de lange termijn niet uit. Een garantie dat onbekende ongewenste effecten nooit zullen optreden, is niet te geven. Daarom is het verstandig voorzichtig te zijn en echoscopie niet lichtvaardig te gebruiken. We hanteren hierbij het ALARA-principe, wat staat voor As Low As Reasonably Achievable.
Een echo kan geen miskraam veroorzaken en bij bloedverlies kan een vaginale echo geen kwaad. Het kan echter wel onverwachte zaken aan het licht brengen, wat een grote schok kan zijn. Dit kan je de gelegenheid geven om je emotioneel voor te bereiden op de geboorte van een kind met een afwijking, maar het kan ook veel zorgen en soms onzekerheid met zich meebrengen gedurende de rest van de zwangerschap. Gelukkig worden de meeste kinderen zonder afwijkingen geboren, maar in sommige gevallen kan bij zeer ernstige afwijkingen worden overwogen om de zwangerschap af te breken, op verzoek van de ouders.
Soms kan een echo onterechte ongerustheid veroorzaken door verkeerde metingen of het vermoeden van een afwijking die later niet wordt bevestigd. Het kan ook gebeuren dat niet alle afwijkingen echoscopisch worden opgemerkt of dat ze pas later ontstaan. Een normale echo geeft geen garantie op een gezond kind, omdat niet alle aandoeningen en afwijkingen zichtbaar zijn tijdens echoscopisch onderzoek. Als je liever niet geïnformeerd wilt worden over afwijkende bevindingen, geef dit dan voorafgaand aan het onderzoek aan bij de echoscopist.
Wanneer je het prettig vindt kunnen we een eerste vroege echo (vitaliteitsecho) maken. Hierbij kijken wij of de zwangerschap in de baarmoeder zit en of het om een eenling- of meerling zwangerschap gaat. Ook zien we of het hartje klopt en meten we hoe ver je ongeveer zwanger bent. De daadwerkelijke uitgerekende datum stellen we vast bij de termijnecho. Deze vindt bij voorkeur plaats tussen 10 en 12 weken zwangerschapsduur. We meten de baby dan op van kruin tot stuit. Op basis van deze meting berekenen we je daadwerkelijke uitgerekende datum.
Bij de termijnecho zullen we in eerste instantie proberen de baby via de buikwand in beeld te brengen. Een volle blaas helpt om goed beeld te krijgen, zorg daarom bij de termijnecho voor een volle blaas. Voor het maken van de echo mag je op de onderzoeksbank gaan liggen en je buik bloot maken. Om goede geleiding van de geluidsgolven te krijgen, brengen we gel aan op de onderbuik. We maken via de buik, door middel van een transducer, het beeld.
Het drukken van de transducer op de volle blaas kan wat onaangenaam zijn, maar een uitwendige echo is niet pijnlijk. Wanneer je 10 weken zwangerschap bent, lukt het meestal om de echo via de buik te maken.
Is je baarmoeder niet goed in beeld te krijgen via de buikwand, dan verzoeken we je eerst even te gaan plassen om je blaas te legen. We kijken dan via de vagina inwendig met de echo. Ben je minder dan 10 weken zwanger? Dan is de kans groot dat we met een inwendige echo gaan kijken. Bij een inwendige echo lig je vaak met een kussen onder je billen. Je doet je onderbroek uit. De transducer is een lange dunne staaf. Hier doen we een condoom omheen. De transducer wordt in de vagina ingebracht.
Sommige vrouwen hebben moeite met een inwendige echo. Dat kan te maken met een eerder pijnlijk gynaecologisch onderzoek of nare seksuele ervaringen in het verleden. Mocht dit bij jou het geval zijn, bespreek het dan met ons en degene die het onderzoek doet. We kijken dan samen hoe we het onderzoek op een voor jou aanvaardbare manier kunnen uitvoeren. Soms kan bijvoorbeeld het zelf inbrengen van de transducer minder vervelend zijn.
Aan het einde van de zwangerschap, rond 35 weken, maken wij in onze praktijk een liggingsecho. Doel van deze echo is, als aanvulling op het uitwendig onderzoek (voelen van de buik tijdens de controles), bekijken of de baby met het hoofd naar beneden ligt. Ook meten we de hoeveelheid vruchtwater en kijken naar de plaats waar de moederkoek in de baarmoeder ligt. Soms wordt, wanneer er twijfel bestaat over de groei, je baby nog een keer opgemeten. Uit onderzoek blijkt dat het echoscopisch groei meten bij 35 weken niet erg betrouwbaar is. Om die reden voeren wij deze echo niet standaard uit.
Met een liggingsecho kunnen we zekerheid geven over de ligging van je kind. Voor een bevalling is het fijn als een baby in een hoofdligging ligt. Dat betekent dat je kind met het hoofd naar beneden ligt. Drie tot vier procent van de kinderen ligt rond 35 weken met de billen naar beneden, dat noemen we een stuitligging. Meer informatie over de mogelijkheden bij een stuitligging vind je hier.
De 13 weken en 20 weken echo worden ook wel structureel echoscopisch onderzoek genoemd. Het doel van deze echo’s is onderzoek naar de aanwezigheid van lichamelijke afwijkingen bij de baby. Een lichamelijke afwijking betekent dat een deel van het lichaam van de baby er anders uitziet dan normaal. Voorbeelden van lichamelijke afwijkingen zijn een open rug, een open schedel, waterhoofd, hartafwijkingen, gat in het middenrif, gat in de buikwand, afwijking van de nieren of een afwijking van de botten. Daarnaast kijkt de echoscopist naar de groei van je kindje, de ligging van de placenta en de hoeveelheid vruchtwater. Beide echo’s vallen binnen de basisverzekering en worden vergoed door je zorgverzekering.
Als er een afwijkende bevinding te zien is, zijn de gevolgen voor het kind niet altijd duidelijk. De mogelijkheid tot vervolgonderzoek wordt met jullie besproken. Bij de 20-weken echo bestaat dat meestal eerst uit een uitgebreid echoscopisch onderzoek in het ziekenhuis. Soms kan het zijn dat de mogelijkheid voor ander (aanvullend) diagnostisch onderzoek wordt besproken, zoals een vruchtwaterpunctie of bloedonderzoek.
Wanneer er geen bijzonderheden te zien zijn bij deze echo’s geeft dit geen garantie op een gezond kind. Niet alle afwijkingen kunnen namelijk op een echo worden gezien. Voor meer informatie over de 13 weken en 20 weken echo kun je hier online de folder in verschillende talen bekijken.
In sommige gevallen raden wij extra echo’s aan. Dit kan bijvoorbeeld zijn omdat je eerder bevallen bent van een kind met een hoog of juist een laag geboortegewicht. Of als we bij het uitwendig onderzoek twijfelen over de groei van je baby. Ook kan leefstijl, bijvoorbeeld roken tijdens de zwangerschap hiertoe aanleiding geven.
Bij een groei echo wordt de hoofdomtrek, de buikomtrek en de lengte van het bovenbeen van je kind opgemeten. Ook kijken we naar de hoeveelheid vruchtwater. We herhalen een groei-echo na ongeveer twee weken. De metingen worden in een curve geplaatst. We kijken dan of je kind op z’n eigen curve doorgroeit. Wanneer het kindje niet voldoende of teveel groeit, verwijzen we je naar de gynaecoloog voor verder onderzoek.
Het kan zijn dat de moederkoek (placenta) te dicht bij of over de baarmoedermond ligt. We kijken dan rond 30-32 weken zwangerschapsduur nogmaals naar de ligging van de moederkoek. Dit gebeurt bij FARA. Meestal is de moederkoek bij 30-32 weken opgetrokken en ligt deze niet meer te dicht bij de baarmoedermond. Als de moederkoek wel over de baarmoedermond ligt kun je niet vaginaal bevallen. Je bevalt dan met behulp van een keizersnede.